慢性腎臓病という病名は、英語のChronic Kidney Diseaseの日本語訳で、しばしば略称のCKDが使われる。この記事では、NHKの『ためしてガッテン』にも出演の腎臓病専門医・東北大学大学院医学系研究科の上月正博教授が、慢性腎臓病とはどんな病気かについて、診断基準と自覚症状、またIgA腎症、膜性腎症、巣状糸球体硬化症、膜性増殖性糸球体腎炎、慢性間質性腎炎などについて、やさしく解説する。
解説者のプロフィール
上月正博(こうづき・まさひろ)
東北大学大学院医学系研究科教授。
▼研究論文と専門分野(Google Scholar)
1956年、山形県生まれ。81年、東北大学医学部を卒業。メルボルン大学内科招聘研究員、東北大学医学部附属病院助手、同講師を経て、2000年、東北大学大学院医学系研究科障害科学専攻内部障害学分野教授、02年、東北大学病院リハビリテーション部長(併任)、08年、同障害科学専攻長(併任)、10年、同先進統合腎臓科学教授(併任)。日本腎臓リハビリテーション学会理事長、アジアヒューマンサービス学会理事長、日本リハビリテーション医学会副理事長、日本心臓リハビリテーション学会理事、日本運動療法学会理事、東北大学医師会副会長などを歴任。医学博士。リハビリテーション科専門医、腎臓専門医、総合内科専門医、高血圧専門医。「腎臓リハビリテーション」という新たな概念を提唱し、腎疾患や透析医療に基づく身体的・精神的影響を軽減させる活動に力を入れている。NHK『ためしてガッテン』などメディアへの出演も多数。
著書に『腎臓病は運動でよくなる!』などがある。
▼東北大学医学系研究科内部障害学分野研究室
▼日本腎臓リハビリテーション学会

患者数1300万人!慢性腎臓病の診断基準とは
「運動制限から運動推奨へ」という慢性腎臓病の治療法における大きな変化についてふれる前に、そもそも慢性腎臓病とはどんな病気かを知っておきましょう。
まずは、病名についてです。
慢性腎臓病という病名は、21世紀に入ってから生まれた新しい名称です。慢性腎臓病は、英語のChronic Kidney Diseaseの日本語訳です。(しばしば、略称のCKDが使われます)。
皆さんは、ひょっとすると、そのなじみやすい名前の響きから、「慢性腎臓病は昔からある病気」とお考えかもしれませんが、実は、そうではありません。20世紀には、この名前を有する病気はありませんでした。
腎臓病の治療が変わりつつありますが、この新しい名前がつけられたことも、その変化の一端なのです。
20世紀には慢性腎臓病がなかったとすれば、今、慢性腎臓病とされている病気はどこからやってきたのでしょうか。
腎臓病にはさまざまな種類があり、それぞれ、単独の病気として治療が行われていました。それが、21世紀に入ってから、多くの種類の腎臓病をひとまとめに扱うことがアメリカで提唱されました。2002年のことです。
その提案が、世界各国で受け入れられるようになったのです。日本も例外ではありませんでした。
つまり、これまでバラバラの病気として個別に扱われてきた腎臓病を、包括して1つにまとめたものが、慢性腎臓病なのです。
むろん、このような考え方の変更が行われたのは、理由があってのことです。
以前は、多様な腎臓病をそれぞれ、腎臓専門医が扱っていました。腎臓専門医以外には、わかりにくい腎臓病も多かったのです。
こうした状況では、一般の医師が腎機能の低下を見落としやすく、その結果、患者さんの病状の悪化を招いたり、死亡リスクを高めたりするケースが見られました。
多くの種類がある腎臓病を個別に扱っていたのでは、多くの患者さんの命を救いきれないことがはっきりしてきたのです。
そこで、多様な腎臓病にわかりやすい指標を設けて、1つの「症候群」として包括的にとらえ、治療の対象とするようになったというわけです。
「慢性腎臓病」という病名は、腎臓専門医のためではなく、一般の内科医や、患者さんのためにつくられた病名なのです。
こうして多くの腎臓の病気がまとめられた結果として、日本には、糖尿病の有病患者数である1000万人よりも300万人以上も多い、1330万人もの慢性腎臓病の患者がいることも明らかになりました。
新しい病名で包括的にまとめられなければ、きっと患者数がこれほど多いとはわからなかったでしょう。
いいかえれば、総計することで、この病気が私たちに多大な健康被害を及ぼしていることがはっきり見えてきたのです。

慢性腎臓病の診断には、「タンパク尿や血尿、画像診断などの結果から、腎障害があると判断される」「腎機能が低下している」といった状態が3カ月以上続く、という基準が設けられました。
これも、明確な基準を設けることにより、この重大な疾患の早期発見・早期治療を、以前よりもスムーズに進めようという意図です。
私たちが提唱している「東北大学式・腎臓リハビリテーション」も、この1つにまとめられた慢性腎臓病に対応する、新しい療法であることはいうまでもありません
腎臓の構造と役割
では、腎臓の働きについて、基本的なことを確認しておきましょう。
腎臓は、腰のあたりに左右対称に2つあります。形はそら豆に似ており、重さは1つ120~160g。大きさは握りこぶしぐらいです。
腎臓の最も大きな役割は、尿をつくることです。
腎臓には、心臓から送り出される血液の約4分の1が流れ込みます。内部には「糸球体」と呼ばれるろ過器がたくさんあり、腎臓に流れ込んだ血液は、ドリップコーヒーのフィルターのような役目を果たす糸球体によって、ろ過されます。
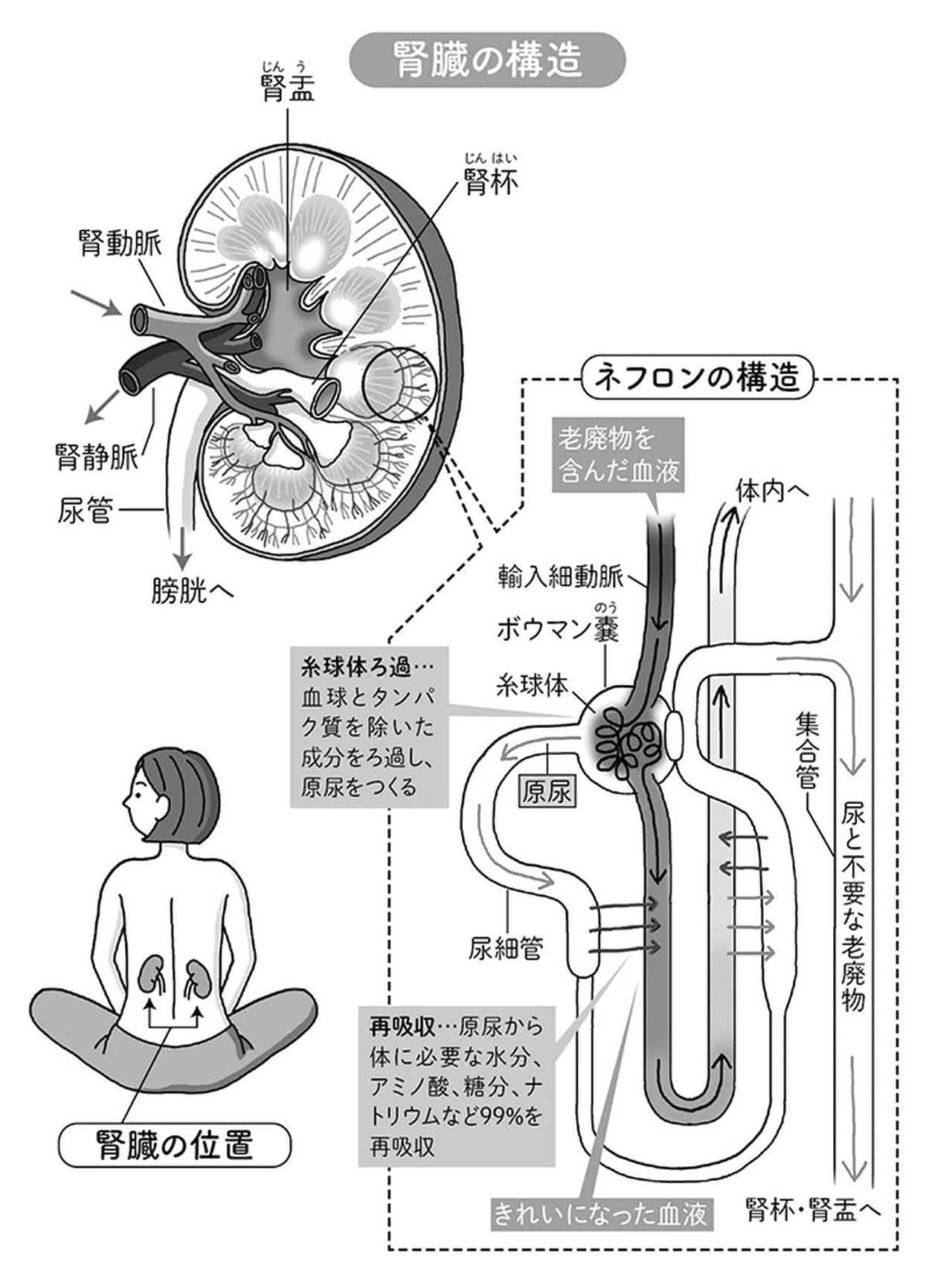
ろ過されたものが、「原尿(尿の元)」で、1日に約150Lがつくり出されます。
原尿には、不要な老廃物以外に、体にまだ必要なものが含まれています。この原尿中にある、体に必要な物質は「尿細管」という細長い管を通る間に、もう1度取り込まれて血液に戻されます。
残りの老廃物が尿となって尿管から膀胱へ行き、排尿されます。
糸球体と尿細管を合わせたものが、「ネフロン」と呼ばれます。1個の正常な腎臓には約100万個のネフロンがあります。
つまり、腎機能が低下するということは、健康なネフロンが減り、体内環境を調整する働きがじゅうぶんにできなくなることを意味します。
腎臓の働きは、ほかにもたくさんあります。
・血圧をコントロールする
・体液やイオンバランスを調整する
・造血ホルモン(エリスロポエチン)を分泌し、骨髄での赤血球の産生を促す
・ビタミンDを活性化し、カルシウムの吸収を促し、骨を丈夫にする
このように腎臓は多彩な働きをしているため、腎機能が低下すると、体内に老廃物や水分がたまるだけでなく、数々の不具合が起こります。
例えば、なんらかの原因で、ろ過器である糸球体が傷むと、尿にタンパクが出てきます。これが「タンパク尿」です。
タンパク尿は、糸球体に障害が起こっていることを示唆する大事な所見です。慢性腎臓病の診断基準の1つにもなっています。
ほかにも、赤血球がつくられずに貧血で体がだるくなったり、ビタミンDが活性化されずに骨がもろくなったりするなど、さまざまな問題が起こります。
自覚症状がないー慢性腎臓病はなぜ怖いのか(1)
慢性腎臓病は、進行性の病気です。
病気がしだいに進行し、腎臓の機能が低下すればするほど、働くネフロンの数が減っていきます。すると、残っているネフロンにかかる負担が増大します。
少ないネフロンで同じ働きをしようとする結果、傷んだネフロンの働きがさらに悪くなる……こうして、症状が悪化していくことになります。
しかも、慢性腎臓病は、よほど病状が悪化しない限り、自覚症状がありません。
腎臓は非常に我慢強い臓器であるため、負担がかかっていても、がんばってこらえてしまい、機能低下の兆候が現れにくいのです。
それだけに、検診を受けずにいると、機能低下にまったく気づかないこともじゅうぶんありえます。
これこそ、慢性腎臓病の怖いところです。
知らぬ間に病状が進行し、その後、夜間頻尿やむくみ、疲労感、だるさ、吐き気、食欲不振、頭痛などといった自覚症状が出てきます。
しかし、そうした症状がはっきり出てくる頃には、たいてい、慢性腎臓病は進行しているのです。
ちなみに、腎臓の機能が低下して、正常に働かなくなった状態のことを「腎不全」といいます。
腎不全には、「急性腎不全」と「慢性腎不全」の2種類があります。
急性腎不全では、腎機能が急激に(1日以内から数週間のうちに)低下します。脱水やショック状態、薬剤などがその原因です。この急性腎不全は、適切な治療によって腎機能が回復する可能性があります。
一方の慢性腎不全は、数カ月から数十年かけて、腎機能が徐々に悪くなるものです。慢性腎臓病が進行したときに行き着くのが、この慢性腎不全です。
慢性腎不全になると、腎機能の回復は見込めません。腎機能の低下がさらに進行し、多くが慢性腎不全の最終段階である「末期腎不全」へと進行します。末期腎不全になると、満足した日常生活が送れなくなるだけでなく、生命の危険も生じます。
そのため、極端に機能が低下した腎臓の代わりとなる治療が必要となります。その1つが透析療法であり、もう1つの方法が腎移植です。
この末期腎不全が、全世界的に増え続けているといわれています。
日本でも、末期腎不全となり、人工透析(透析療法の1つで、腎臓の機能を人工的に代替する治療)を受けている患者数が右肩上がりに増えてきました。2011年には30万人を超え、2017年には33万人を超えています。
透析患者さんがここまで増えた理由に、この病気の見つけにくさが関連していることは間違いありません。
糖尿病性腎症と腎硬化症との関係ー慢性腎臓病はなぜ怖いのか(2)
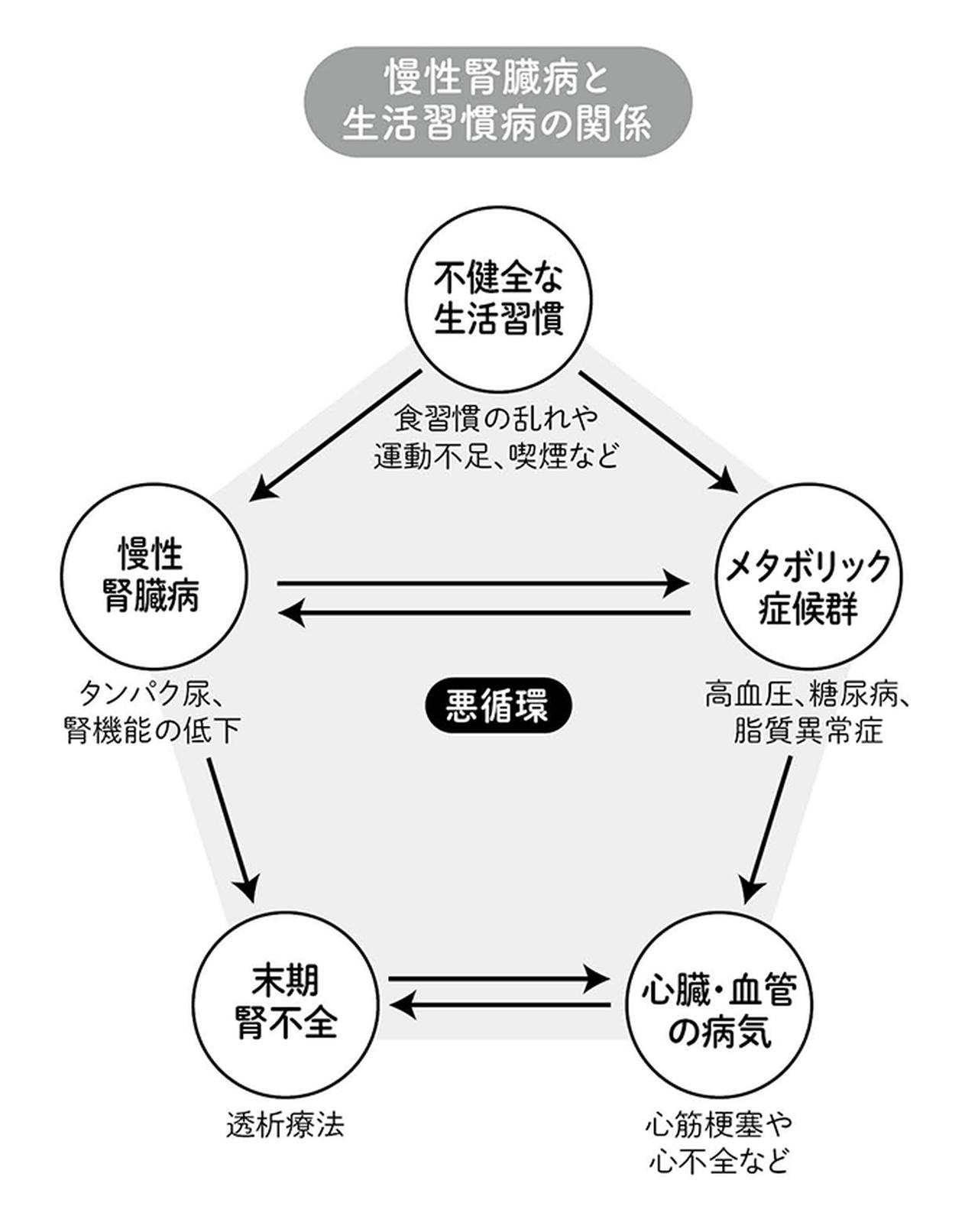
不健全な生活習慣、例えば、いわゆる「メタボ」の元凶となる食習慣や運動不足、喫煙などは、高血圧、糖尿病、脂質異常症といった生活習慣病を引き起こします。
これらは、慢性腎臓病とも深く関わり合っています。
もともと腎臓には、常に多量の血液が流れ込んでいます。そのため、腎臓は血液や血管の状態に影響を受けやすい臓器なのです。
血管や血流に障害をきたす病気があると、その影響で、腎臓の血管が障害され、慢性腎臓病を発症します。
こうして起こる慢性腎臓病の代表として、糖尿病によって起こる「糖尿病性腎症」と、高血圧や脂質異常症によって起こる「腎硬化症」があります。
糖尿病性腎症
糖尿病は、高血糖状態が続く病気です。慢性的な高血糖状態は、全身の血管にダメージを与えます。
前述したとおり、腎臓は糸球体という細い血管の集合体ですから、長い間、高血糖状態が続くと、糸球体の血管の壁が障害され、通常はろ過されないタンパク質が尿中に漏れ出してきます。
こうして腎臓の機能が徐々に低下し、糖尿病性腎症を発症します。
腎硬化症
腎硬化症は、高血圧や脂質異常症によって起こる動脈硬化(動脈が硬くなった状態)によって、腎臓の細い血管や糸球体が硬くなり、血液をうまくろ過できなくなる疾患です。
慢性腎臓病が進行して透析に至る人を原因疾患別に分類すると、1位から3位までは次のとおりです。
•1位 糖尿病性腎症 42・5%
•2位 慢性糸球体腎炎 16・3%
•3位 腎硬化症 14・7%
(日本透析医学会「わが国の慢性透析療法の現況(2017年)」より)
つまり、糖尿病と高血圧の2つの原因疾患を合わせると、透析になるかたの6割近くに達します。
このようなデータからも、生活習慣病が慢性腎臓病と密接に関連していることがわかります。
そのうえ加齢も、腎機能低下の有力な要因の1つです。年をとるにつれて、腎機能の低下という加齢的な変化が自然に起こってくるのです。
超高齢化社会が進み、高齢者が増えれば増えるほど、腎機能の弱った人たちが増えていくことになります。
その意味で、慢性腎臓病は、誰もがかかるリスクのある病気といえるのです。
心筋梗塞や脳卒中のリスクー慢性腎臓病はなぜ怖いのか(3)
生活習慣病と慢性腎臓病という2つの重大な疾患は、悪い生活習慣によって共に悪化し、足を引っ張り合うように互いを悪くしていく関係にあります。
例えば、内臓脂肪の増加と高血圧、脂質異常症によって、動脈硬化が進めば、腎臓の糸球体の血管が傷みます。その結果、腎硬化症が起こります。
腎硬化症が悪くなると、今度はそれが、さらなる動脈硬化を引き起こし、高血圧を悪化させる要因となります。
つまり、高血圧の結果として腎硬化症が起こりますが、腎硬化症がまた、高血圧の原因ともなるというわけです。
こうして生じる悪循環によって、慢性腎臓病はどんどん進行していきます。そして、それはそのまま、死亡リスクを高めることにもつながるのです。
以前から、腎臓と心臓の間には、生命維持のために密接な関係があることはよく知られていました。
その後、多くの疫学研究や臨床研究から、慢性腎臓病と心血管疾患とは相互に悪影響を及ぼし合っていることがわかってきました。
この両者の関係は「心腎連関(相関)」と呼ばれ、最近、特に重要視されるようになってきています。
腎機能が低下すると、それが心筋梗塞(心臓の血管が詰まる病気)や脳卒中といった心血管疾患の大きな危険因子となることが判明しているのです。
慢性腎臓病が進行すると、加速度的に心血管疾患の発症が増えます。末期腎不全に至ると、その死亡率は、腎臓病の悪化によるものより、心筋梗塞や脳卒中のほうがはるかに高くなるのです。
さまざまな腎臓病の種類
慢性腎臓病を引き起こす危険因子として、ほかには腎臓自体の病気があります。
一般に「腎炎」と呼ばれている病気は、正しくは「糸球体腎炎」といいます。糸球体に炎症が起こり、腎臓のろ過機能が低下する病気で、急性と慢性があります。
急性の場合、多くは治療によって腎臓の機能が元に戻ります。
一方、慢性の腎炎が、人工透析の原因疾患の第2位にもなっている「慢性糸球体腎炎」です。ただし、これは1つの病気ではなく、糸球体に慢性的な炎症が起こる病気の総称です。
代表的な病気としては、「IgA腎症」「膜性腎症」「巣状糸球体硬化症」「膜性増殖性糸球体腎炎」「慢性間質性腎炎」などがあります。
それぞれ、簡単に解説しましょう。
IgA腎症
糸球体の毛細血管に囲まれた部位に炎症が生じ、腎機能が低下して起こります。慢性糸球体腎炎の中では最も多い病気です。
膜性腎症
タンパク尿が主な症状で、ときにネフローゼ症候群(後述)として現われることの多い腎炎です。
巣状糸球体硬化症
糸球体の一部が硬くなり、比較的に短い経過で腎不全に陥りやすい腎臓病です。
膜性増殖性糸球体腎炎
糸球体の毛細血管の壁が厚くなり、腎臓の働きが低下する病気です。まれですが、腎不全に進行しやすいとされています。
慢性間質性腎炎
糸球体の周囲の間質に炎症が起こる病気です。
このほか、慢性腎臓病を引き起こす疾患として、遺伝性疾患の「多発性嚢胞腎」や、症候群として「ネフローゼ症候群」があります。
多発性嚢胞腎
両側の腎臓に嚢胞(液体の詰まった袋)ができ、それらが年齢とともに増えて大きくなっていく遺伝性の病気です。
ネフローゼ症候群
ネフローゼ症候群は正確には病名ではありません。糸球体の異常によって、大量のタンパクが尿中に出て、血液中のタンパク質(アルブミン)が減少する症状をまとめたものです。
また、近年注目されているのが、薬物によって慢性腎臓病が引き起こされるケースです。消炎鎮痛剤や抗生物質などを長期間服用することによって、腎臓の血流が停滞し、腎機能の低下が引き起こされることがあるのです。
体のためによかれと思って飲んでいる薬が、実は、腎臓の負担となっていることがあるので注意が必要です。
※この原稿は書籍『腎臓病は運動でよくなる!』(東北大学が考案した最強の「腎臓リハビリ」)から一部を抜粋・加筆して掲載しています。